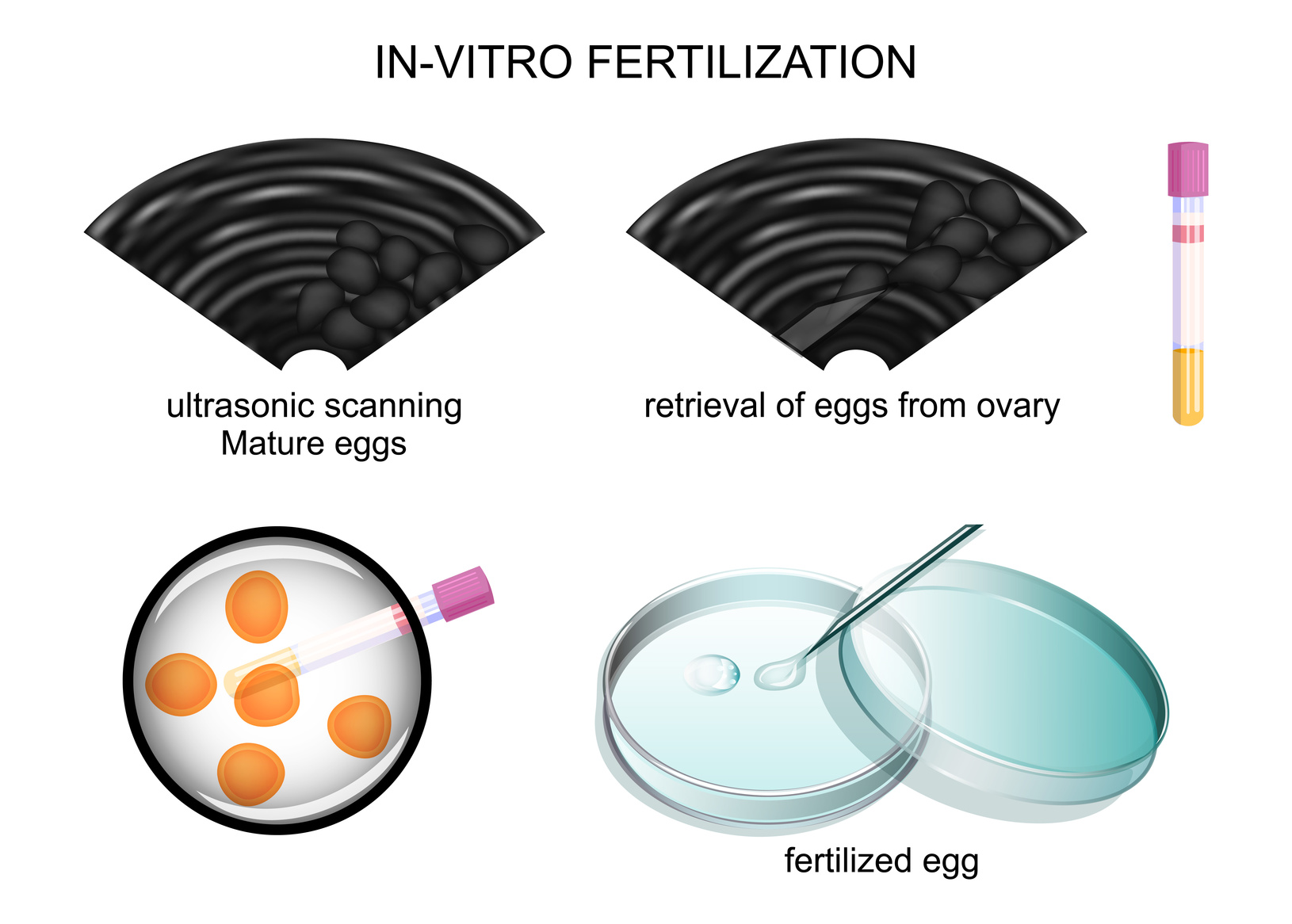
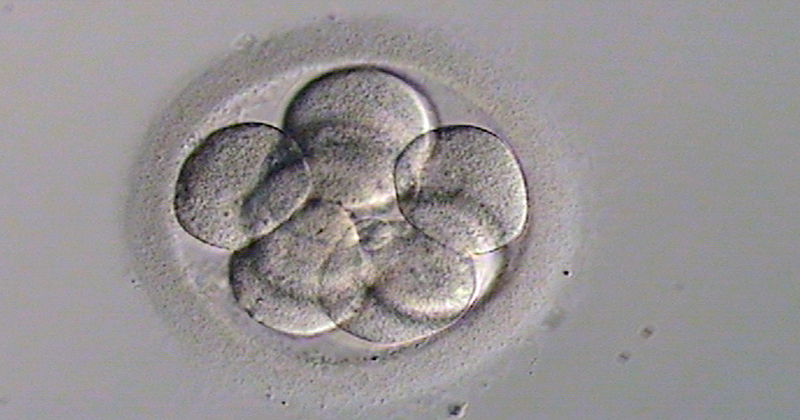
Los embriones deben superar distintas etapas a lo largo de su desarrollo. Muchos de ellos se quedan por el camino, por lo que el número de embriones con los que se cuenta al final del tratamiento para su transferencia al interior del útero es generalmente inferior al número de ovocitos con los que se ha iniciado el proceso.
Para aumentar las probabilidades de éxito del tratamiento, los profesionales de fertilidad acompañan el proceso por medicación. Esta tiene tres funciones, las cuales revisaremos en este post: estimular la ovulación, garantizar la maduración de los ovocitos y preparar el útero para la implantación y el desarrollo del embrión.
1. Medicación para la estimulación ovárica
Como de forma natural solo llega un ovocito al momento de la ovulación, a pesar de que son varios los candidatos en cada ciclo, se emplea medicación para ovular, lo que incrementa el número de ovocitos maduros, que son los que más adelante podrán ser ovulados, mejorando así las probabilidades de gestación.
La estimulación ovárica natural se basa en la acción hormonal de las proteínas que intervienen de forma natural en el control del ciclo ovárico. Cuando se modifican las dosis que se encuentran de forma fisiológica, se hace posible la estimulación de los ovarios y se aumenta el número de ovocitos que maduran en un mismo ciclo (normalmente entre 10-12 por ciclo).
2. Medicación para la maduración de ovocitos y su aspiración folicular
Además de para conseguir una mayor cantidad de ovocitos, la inducción de la ovulación es necesaria para que estos acaben de madurar completamente. Por esta razón, se administra una dosis de HCG(hormona que, por su similitud con la hormona que desencadena la ovulación de forma natural, consigue el mismo efecto en las mujeres estimuladas artificialmente) o un bolo de GnRHa (que provoca un pico de LH y FSH), unas 36 horas antes de programar la aspiración folicular.
Los ovocitos aspirados son fecundados en el laboratorio y transferidos el día correspondiente (ver cultivo de embriones y transferencia de embriones). Si el embrión implanta y, por tanto, se consigue el embarazo, es posible detectarlo mediante la determinación de la beta-hCG. La beta-hCG es una hormona secretada por el propio embrión, de forma que si está presente en sangre u orina no hay duda de que algún embrión ha implantado en el útero.
Una semana después de detectar la producción de beta-hCG, es posible visualizar el saco embrionario mediante ecografía vaginal. La función de la beta-hCG en un ciclo natural es estimular a las células del folículo ovárico (que por la serie de cambios morfológicos y bioquímicos que tiene lugar poco antes de la ovulación ahora se llama cuerpo lúteo), para que continúen secretando progesterona y permitiendo el mantenimiento del embarazo hasta que la placenta se desarrolle lo suficiente y asuma esta función.
3. Progesterona: tratamiento para la implantación
¿Es importante la progesterona para quedar embarazada? Producida por el cuerpo lúteo, esta hormona es necesaria para preparar un endometrio receptivo que facilite la adhesión y penetración del embrión al mismo. Además, la progesterona mantendrá el ambiente uterino adecuado para el desarrollo y crecimiento del feto hasta el momento del nacimiento. No en vano, se ha descrito como la hormona del embarazo.
Debido a que en el proceso de la aspiración folicular se extrae junto con el ovocito gran cantidad de células que tapizan el interior del folículo (células de la granulosa), que son las encargadas de la producción de progesterona, es muy importante un aporte exógeno de progesterona para que no se vea comprometida la segunda parte del ciclo, conocida como fase lútea.
Antes de la medicación en FIV: estudio personalizado de la paciente
La medicación es individualizada para cada paciente, ya que el tipo de respuesta depende de diversos factores como: la edad de la mujer, el funcionamiento de su ovario y/o sus niveles hormonales basales.
Así mismo, dos pacientes que estén recibiendo la misma dosis de gonadotropinas no tienen por qué tener exactamente la misma respuesta. En una primera fase del tratamiento, debemos hacernos con el control absoluto del ciclo para evitar así las ovulaciones espontáneas por parte de la paciente, para lo cual tenemos dos opciones:
Empleamos un análogo de la hormona hipotalámica GnRH que se encarga de regular la liberación de las hormonas de la ovulación. Con este análogo engañamos a la hipófisis y esta deja de segregar las hormonas de la ovulación, con lo que el ovario funcionará solo con las hormonas que nosotros le administremos (gonadotropinas) y no con las que de forma natural segregaría la hipófisis.
La supresión de los picos endógenos de LH que desencadenarían la ovulación a partir de la introducción de los antagonistas de la GnRH, la realizamos una vez la paciente está estimulándose con gonadotropinas, sin necesidad de comenzar el tratamiento en la fase lútea del ciclo previo.
La elección del uso de agonistas o antagonistas, para el ciclo de tratamiento, le corresponde al médico, que la adecuará individualmente a cada paciente.
¿Cómo se administra la medicación en FIV durante un ciclo de ovulación?
En un ejemplo de ciclo, el inicio tiene lugar el día 21 del ciclo anterior, momento en el que empieza la administración del análogo de la GnRH para reclutar un mayor número de folículos que se desarrollarán en el ciclo siguiente y para suprimir la producción endógena de hormonas en el mismo ciclo. A partir de que ello ocurra, el desarrollo ovárico solo dependerá de la administración exógena de la FSH, que deberá realizarse en la dosis prescrita por el especialista.
El segundo día de menstruación se realiza un control de los niveles de estradiol para comprobar que estos son basales, y así poder iniciar la administración de la FSH. La FSH consigue, de forma controlada, estimular el crecimiento de los folículos hasta que alcanzan el tamaño adecuado para inducir la ovulación.
Se administra la hCG el día 12 y, unas 36 horas después, se aspiran los ovocitos (punción folicular) para ser fecundados en el laboratorio de FIV. A partir de este momento se mantienen en cultivo para conseguir el desarrollo embrionario hasta el día en que se realiza la transferencia de los embriones con mayor potencial de implantación en el útero materno.
La administración de progesterona se inicia cuando lo hace la fase lútea, es decir, después de desencadenar la ovulación, y se mantiene hasta conocer el resultado de la prueba de embarazo. Si se consigue la gestación, se continúa el suplemento de progesterona hasta que se visualizan el saco embrionario y el embrión con latido cardíaco.
En caso de que se utilicen antagonistas de GnRH, el tratamiento comienza en el 2º-3º día de ciclo con la estimulación ovárica con FSH y, a partir de un momento concreto en el que existe peligro de que se desencadene una ovulación espontánea, se añaden los antagonistas de la GnRH, que evitan que se produzca un pico de LH endógeno y nos permiten llevar el control del ciclo hasta el momento de desencadenar la ovulación.
Seguimiento y monitorización del tratamiento para ovular
La medicación se administra mediante inyecciones intramusculares o subcutáneas y precisa de una continua monitorización de la respuesta de la paciente al tratamiento.
Este seguimiento se realiza mediante ecografías transvaginales, en las que se controla el crecimiento de los folículos (globos de líquido en el ovario donde madura el ovocito) y mediante determinaciones seriadas de la producción de la hormona estradiol (hormona que se produce en el folículo y que va aumentando a medida que estos se van desarrollando). En base al resultado de estos dos parámetros se va regulando las dosis de gonadotropinas que debe recibir la paciente.
Con el control ecográfico y hormonal determinamos el momento exacto del desarrollo de los folículos y cuándo deben ser aspirados (lo que se denomina punción folicular) en el quirófano, para llevar a cabo la fecundación in vitro. La punción y aspiración de los folículos deben realizarse antes de que se produzca la ovulación ya que, de no ser así, el ovocito es capturado por las trompas y ya no es posible acceder a él.
¿En qué situaciones se suspende el tratamiento de FIV?
Hay un porcentaje de casos en los que el tratamiento de FIV es suspendido antes de la punción folicular, al entenderse que la respuesta no es adecuada y que las posibilidades de éxito del tratamientodisminuyen considerablemente. Esto ocurre cuando el número de folículos es muy escaso o cuando hay un incremento irregular en los niveles de estradiol, que son indicativos de una mala calidad ovocitaria.
Otra de las razones para cancelar un ciclo es el caso completamente opuesto al anterior, es decir, cuando la respuesta es tan elevada en número de folículos y valores de estradiol en sangre, que puede comprometer la salud de la mujer al desencadenarse un síndrome de hiperestimulación ovárica.
En ambos casos, tras desencadenar la ovulación con un fármaco que provoca una descarga de LH y FSH (lo más fisiológico), se aspiran los ovocitos y, tras inseminarlos, se vitrifican para poderlos transferir en un ciclo posterior en el que no haya estimulación ovárica, evitándose así el síndrome de hiperestimulación ovárica.
El seguimiento por parte de los profesionales del proceso de medicación es fundamental para poder detectar estas situaciones y actuar con rapidez. Identificar, por ejemplo, los síntomas de la hiperestimulación ovárica (distensión del abdomen por acumulación de líquidos, dolor abdominal, aumento de peso, exceso de potasio…), ayuda a prevenir situaciones que pueden ser peligrosas para las pacientes y que, por tanto, pueden llevarles a la hospitalización.